條文本
文摘
目標評估的影響interpregnancy身體質量指數(BMI)變化對妊娠結局,包括large-for-gestational-age嬰兒(LGA) small-for-gestational-age嬰兒(SGA),巨大胎兒,妊娠期糖尿病(GDM)和剖腹產(CS)。
設計觀察性隊列研究的係統回顧和薈萃分析。
數據源在科克倫進行文獻搜索,MEDLINE、EMBASE, CINAHL、全球衛生和MIDIRS數據庫。
研究選擇觀察性隊列研究參與者平價從0到1。
主要結果測量調整口服補液鹽(aor)與95%獨聯體被用來評估之間的聯係interpregnancy BMI變化對5的結果。
結果925 065名婦女從平價單例新生兒0到1的薈萃分析包括11個研究選擇從924年鑒定研究。大幅提高interpregnancy體重指數BMI(> 3單位)的風險增加達到(優勢比為1.85,95%可信區間1.71到2.00,p < 0.001), GDM(優勢比為2.28,95%可信區間1.97到2.63,p < 0.001),巨大胎兒(優勢比為1.54,95%可信區間0.939到2.505)和c(優勢比為1.72,95%可信區間1.32到2.24,p < 0.001)與參考類別相比,和SGA的風險下降(優勢比為0.83,95%可信區間0.70到0.99,p = 0.044)。interpregnancy BMI減少與減少相關的風險達到出生(優勢比0.70,95%可信區間0.55到0.90,p < 0.001)和GDM(優勢比為0.80,95%可信區間0.62到1.03),和SGA的風險增加(優勢比為1.31,95%可信區間1.06到1.63,p = 0.014)。一個正常的女性BMI(< 25公斤/米2)第一次懷孕有大幅增加BMI懷孕之間有較高的風險達到(優勢比2.10,95%可信區間1.93到2.29)和GDM(優勢比3.10,95%可信區間2.74到3.50)相比,比女人的引用與BMI≥25公斤/米2在第一次懷孕。
結論懷孕之間體重增加的風險GDM, CS,達到降低風險的SGA在隨後的懷孕。減肥懷孕的風險降低GDM和LGA之間增加SGA的風險。體重穩定在第一次和第二次懷孕建議為了減少不良結果的風險。
試驗注冊號碼CRD42016041299。
- 身體質量指數
- interpregnancy
- 母親的藥
這是一個開放的分布式條依照創作共用署名非商業性(4.0 CC通過數控)許可證,允許別人分發,混音,適應,建立這個工作非商業化,和其派生作品在不同的條款進行許可,提供了最初的工作是正確地引用和非商業使用。看到的:http://creativecommons.org/licenses/by-nc/4.0/
來自Altmetric.com的統計
本研究的優點和局限性
我們相信這是第一個薈萃分析完成主題interpregnancy體重的變化及其對五不良妊娠結局的影響。
收集大樣本大小為925 065名婦女從11適應人群為基礎的觀察性研究,用兩種方法用於評估研究的質量。
敏感性分析是消除低質量進行研究,並沒有改變任何結果的影響方向。
限製包括generalisability有限,調查是在高收入國家進行的,隻有在女性從平價0到1。
此外,高靈敏度分析之後存在著異質性和其他混雜因素(如母乳喂養)可能會影響結果。
介紹
之間的關聯pregravid高體重指數(BMI)和孕產婦和新生兒並發症1;並發症包括妊娠期糖尿病(GDM),剖腹產(CS),先兆子癇,巨大胎兒、早產、死胎。2這些結果是公共衛生的重要性,因為他們增加婦女和她們的嬰兒的疾病負擔,從而增加醫療成本。3反映全球肥胖症流行的趨勢(超過一半的育齡婦女在英國超重或肥胖),4所有這些妊娠並發症的患病率不斷上升,就像關注母親的體重管理來提高婦女的健康和他們的孩子。
先前的研究已經調查的效果和影響體重增加在所有階段的不良結果periconceptional時期。5在懷孕期間的生活方式和醫療幹預顯示小對妊娠結局的影響。6同時,interpregnancy保健旨在優化結果的婦女和他們未來的嬰兒。7但是目前缺乏標準8由於缺乏文獻,係統回顧和薈萃分析,任何interpregnancy保健對妊娠結局的影響仍然是新生。8 - 10
盡管一個可信的理由體重管理作為interpregnancy計劃的一部分,存在知識差距育齡婦女的衛生保健提供者和懷孕之間的體重變化的影響。Interpregnancy體重改變的定義是BMI懷孕第一和第二之間的差異在首次產前訪問記錄。11雖然近年來相關研究的數量擴張,沒有分析嚐試。本薈萃分析的目的是解決這一差距通過檢查interpregnancy重量之間的關係變化和相關的最常見不良妊娠結果:GDM, CS, large-for-gestational-age嬰兒和嬰兒small-for-gestational-age LGA (SGA)在未來懷孕(見表1定義)。在可能的情況下,數據劃分根據產婦體重指數< 25歲和≥25公斤/米2interpregnancy體重變化的,為了解決影響超重/肥胖人群與女性相比正常BMI。隻有第一個連續兩個懷孕評估以減少混淆由於任何平價對妊娠結局的影響。
方法
協議和登記
這項研究是在國際前瞻性登記注冊係統評價(普洛斯彼羅)(CRD42016041299)。首選的報告中概述的標準項目係統評價和薈萃分析(棱鏡)聲明和觀察性研究的薈萃分析流行病學(麋鹿)清單是堅持。
信息來源
電子數據庫包括CINAHL、MEDLINE、EMBASE, Cochrane係統評價的數據庫,MIDIRS和全球衛生從1990年1月至2017年1月被搜索。搜索僅限於研究人類。沒有語言的限製。此外,手工檢索相關的參考書目和引用。灰色文獻搜索運行直到2017年1月1日在以下臨床試驗注冊中心:訪問數據庫,風氣,國際臨床試驗注冊平台搜索門戶和歐盟臨床試驗登記。
搜索策略
搜索策略對MEDLINE(見了的表2)和用於其他數據庫。以下的組合網格使用條款和自由文本:interpregnancy,孕前,體重增加,體重下降,新生兒的結果和懷孕並發症。
結果測量
5最普遍的不良結果被選中作為本文的結果感興趣的。這些包括LGA SGA,巨大胎兒,CS和GDM(中定義表1)。性別出生體重圖表被用於研究達到和SGA出生體重。應該注意的是,在這篇文章中,BMI將稱為團體根據世界衛生組織和國家健康和保健研究所(NICE)體重指數分類。12
研究選擇
觀察性研究包括諸如隊列和病例對照研究,研究隻限於人類。隻有從平價單例新生兒0到1。與先前的糖尿病診斷研究,局限於女性被排除在外,是研究出版會議摘要、評論、藥物或手術幹預對減肥、病例報告或未發表的試驗。引用發現通過數據庫搜索和其他搜索瀏覽書目等組合和重複排除在外。
數據收集和提取
Cochrane良好實踐數據提取形式被用於提取相關數據的研究。原始數據收集或計算可用信息。調整口服補液鹽(aor)和95% CIs提取所有文件。附加信息收集的研究包括:第一作者的名字和年的出版物,研究設計,設置,研究期間,樣本大小,結果,包含/排除標準、質量評估和人口統計數據和因素,每個研究調整(包括年齡、種族、社會經濟地位、interpregnancy間隔,以前孕產婦疾病,妊娠期體重增加和教育水平)。
研究之間的聯係是否變化體重和不良結果不同,學習小組被歸類為大幅增加BMI,適度增加BMI和降低BMI。這些團體被定義為體重指數增加了> 3單位(大幅增加),體重指數增加1 - 3單位(適度增長)和體重指數> 1單位減少(減少)。如果一個結果有少量的研究,大幅增加和適度增長相結合的BMI的增加。在研究結果的基礎上,世衛組織報告分類,從正常體重的女性體重不足被認為是體重指數降低的一部分類別,肥胖和體重改變正常的大幅增加BMI表示。這些研究使用的子群分析(初始體重指數> 25公斤/米2超重/肥胖或體重指數< 25公斤/米2“正常”)和轉化為實質性的(正常肥胖),中等(正常超重)和降低BMI組(正常體重不足),分別。
Interpregnancy重量變化定義為孕前BMI在第一次懷孕,孕前BMI在第二次懷孕。協會對於每一個結果,BMI變化對不良妊娠結果與參考類別相比,它被定義為女性仍在他們的BMI類別或他們的BMI改變了2單位。
兩個調查人員(SM, OS)獨立進行文獻檢索,檢索到論文的資格和質量評估和執行數據提取。兩位作者和分歧的結果相比,解決了第三個審稿人(EO-N)。
偏見的風險評估
評估的質量研究,修改Newcastle-Ottawa規模(NOS)和Cochrane偏差進行了分析。敏感性分析是由消除研究號得分(≤4星)或高水平的偏見(< 3分)根據Cochrane分析。
統計分析
森林土地是為每個結果來評估整體效果大小和異質性使用占據SE V.14 (StataCorp,大學城,德克薩斯州,美國)。隨機模型被用來占變異性研究。使用逆方差法研究重量計算。數據彙集和異質性與我評估2統計,異質性高的定義為超過50%。被認為具有統計顯著性結果如果p值< 0.05。敏感性分析是由消除低質量的研究。分析然後重複和結果比較。
資金來源的角色
投資者沒有參與研究設計、數據收集、數據分析、數據解釋或報告的寫作。作者完全訪問所有數據研究中,並最終負責決定提交出版。
病人和公眾參與
沒有患者參與設置研究問題或措施,結果,沒有患者參與開發設計或實現的研究計劃。此外,沒有病人被要求解釋的建議或寫作的結果。因為這個薈萃分析使用聚合數據從先前的試驗,它不能傳播研究的結果直接研究參與者。
結果
文獻檢索結果
文獻檢索的結果回來有11個研究中定性的合成。2009年的棱鏡流程圖中可以看到圖1,顯示研究選擇的過程。
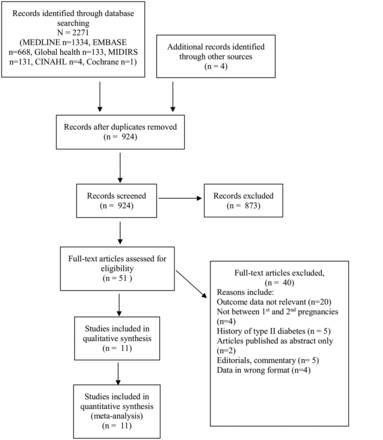
2009年的首選項報告係統評價和薈萃分析流程圖顯示文獻檢索的結果。
研究特點
研究特征中可以找到表3。的研究,一項研究來自比利時,13七是來自美國,14到20兩個來自蘇格蘭21日22和一個來自瑞典。23四篇論文研究GDM,五達到論文研究,四篇論文研究了SGA,一篇論文研究了巨體和六個論文研究了CS (表3)。在優勢研究數據。七的11個研究使用自我報告記錄孕前體重和身高。所有研究調整了混雜變量如年齡、種族、教育和婚姻狀況與大多數研究還調整了interpregnancy間隔,吸煙,社會經濟地位,飲酒,出生地和孕產婦疾病。大約一半的前瞻性研究以社區為基礎,使用數據從國家或國家數據庫,而其他研究發現使用醫院數據。
數據質量
數據質量評估使用修改後的號24以及科克倫的工具研究評估的偏見。25的標準分配恒星(共7星)授予每個研究根據這個號標準可以在網上找到補充附錄表1。這些數據質量評估的結果可以在網上看到補充附錄1,表2 - 3。暴露組被定義為女性改變interpregnancy BMI,而定為暴露人群定義為女性仍然在原來的BMI類別或他們的BMI改變了2單位。盡管作者試圖調整缺失的數據,隻有五個研究評估缺失的數據和分析的問題如果這缺失的數據是重要的。一項研究13沒有報告數據,除非在統計學上意義重大,可能導致高的風險報告的偏見。自我評估的接觸以及不完整的數據是兩個最大的偏見來源研究。在網上顯示的總分補充附錄1,表3所示允許偏差和NOS的科克倫分析。比較這兩個評估顯示良好的協議;高質量的研究傾向於更低的風險的偏見。
結果
降低BMI(體重指數> 1單元)降低33%在出生(優勢比為0.70,95%可信區間0.55到0.90,我2= 82.0%),而BMI與適度增加的概率要高43%達到出生與參考類別(優勢比為1.43,95%可信區間1.29到1.59,我2= 57.4%)。顯著增加體重指數,定義為增加/ 3單位,最高的風險達到出生(優勢比為1.85,95%可信區間1.71到2.00,我2= 0%)(圖2)。這些結果的z值和p值(見在線補充附錄2,表1)表明,所有三個池估計都具有統計學意義(p < 0.05)。
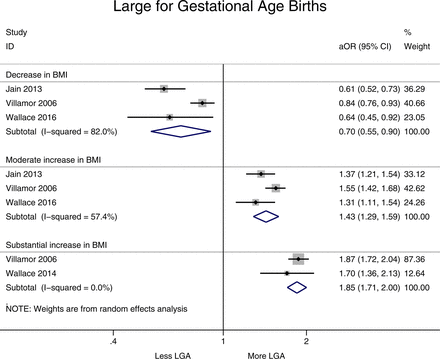
interpregnancy重量和森林圖顯示變化的風險large-for-gestational-age (LGA)出生在所有女性相對於參考類別(減少身體質量指數(BMI)定義為>−1單位,適度增加1 - 3單元和大幅增加> 3單位,參考類別留在BMI相同類別或改變了−2 + 2單位)。優勢,或調整。
隻有一個研究包括巨大胎兒作為一個結果。13他們的研究結果表明,降低BMI降低巨大胎兒的風險(優勢比0.5,95%可信區間0.35到0.71),大幅增加的體重指數與巨大胎兒的風險更高(優勢比為1.537,95%可信區間0.939到2.505)。還應該注意的是,本文報告數據為低出生體重(< 2500 g),發現降低體重指數>−1單位與優勢比2.22 (95% CI 1.41 - 3.51)。
降低BMI(體重指數> 1單元)導致的風險降低GDM(優勢比為0.80,95%可信區間0.62到1.03,我2= 51.1%)。適度增加BMI是GDM的風險增加56%(優勢比為1.70,95%可信區間1.48到1.96,我2= 0.0%)。大幅增加BMI(> 3單位)也與GDM的高風險(優勢比為2.28,95%可信區間1.97到2.63,我2= 0.0%)(圖3)。P值這些彙集溫和的結果具有統計學意義(P < 0.001)和大幅增加BMI (P < 0.001)和GDM的風險(見網上補充附錄2,表1)。P值降低BMI並不顯著(P > 0.05)。
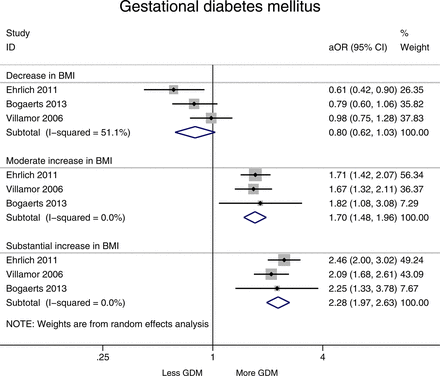
森林圖顯示interpregnancy體重變化和妊娠期糖尿病(GDM)的風險在所有女性相對於參考類別(減少身體質量指數(BMI)定義為>−1單位,適度增加1 - 3單元和大幅增加> 3單位,參考類別留在BMI相同類別或改變了−2 + 2單位)。優勢,或調整。
沒有觀察到協會之間降低BMI和CS分娩的風險(優勢比0.97,95%可信區間0.89到1.05,我2= 0.0%),而適度增長和大幅增加BMI與CS的風險更高(優勢比為1.16,95%可信區間1.06到1.26,我2= 53.5%,優勢比1.72,95%可信區間1.32到2.24,我2分別為= 89.1%)(圖4)。溫和和大幅增加體重指數都顯著(p < 0.05)(見在線補充附錄2,表1)。
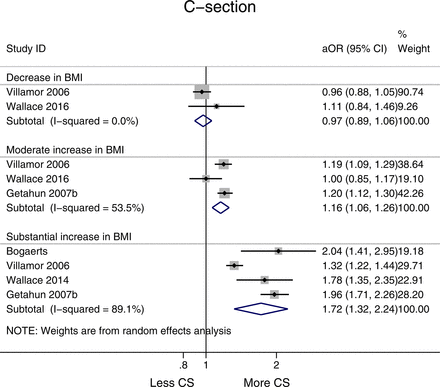
森林圖顯示interpregnancy體重變化和剖腹產的風險(CS)在所有女性相對於參考類別(減少身體質量指數(BMI)定義為>−1單位,適度增加1 - 3單元和大幅增加> 3單位,參考類別留在BMI相同類別或改變了−2 + 2單位)。優勢,或調整。
降低BMI(體重指數> 1單元)與增加SGA出生(優勢比為1.31,95%可信區間1.06到1.63,我2= 53.5%),而BMI的增加與減少相關的風險SGA出生與參考類別(優勢比為0.83,95%可信區間0.70到0.99,我2= 56.8%)(圖5)。這些結果都顯著(見在線補充附錄2,表1)。
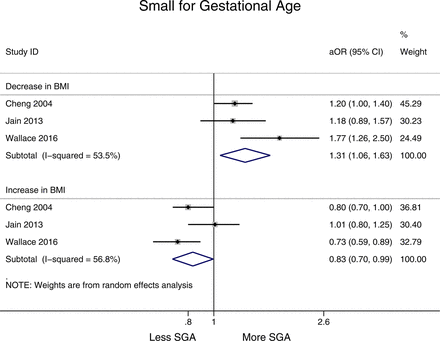
interpregnancy重量和森林圖顯示變化的風險small-for-gestational-age (SGA)出生在所有女性相對於參考類別(減少身體質量指數(BMI)定義為>−1單位,適度增加1 - 3單元和大幅增加> 3單位,參考類別留在BMI相同類別或改變了−2 + 2單位)。優勢,或調整。
結果第一次懷孕前按BMI分組
一些研究把女性分為女性的BMI < 25公斤/米2在他們第一次懷孕(正常)和女性BMI > 25公斤/米2在他們第一次懷孕(超重/肥胖)。
正常體重指數(< 25公斤/米的女性2),開始第一次懷孕的風險更高的地方嬰兒如果他們有大幅增加的BMI(或2.10,95%可信區間1.93到2.29,我2= 7.7%)相比,有超重/肥胖的女性BMI(≥25公斤/米2)在第一次懷孕的開始(或1.69,95%可信區間1.37到2.09,我2= 86.2%)(見在線補充附錄2,表2所示統計學意義)。相同的趨勢是明顯的適度增加BMI(增加1 - 3單元)(見在線補充附錄3,圖3 - 4)。
正常體重指數(< 25公斤/米的女性2),開始第一次懷孕的風險更高的GDM如果他們有大幅增加的BMI(或3.10,95%可信區間2.74到3.50,我2= 0.0%)相比,有超重/肥胖的女性BMI(≥25公斤/米2)在第一次懷孕的開始(或1.82,95%可信區間1.34到2.48,我2= 51.6%)(見在線補充附錄3,圖3 - 4)。同樣的趨勢是明顯的體重指數的適度增長。
正常體重指數(< 25公斤/米的女性2),開始第一次懷孕的風險更高的CS如果他們有大幅增加的BMI(或1.70,95%可信區間1.34到2.16,我2= 87.7%)相比,有超重/肥胖的女性BMI(≥25公斤/米2)在第一次懷孕的開始(或1.52,95%可信區間0.84到2.75,我2= 78.0%)(見在線補充附錄3,圖5 - 6)。同樣的趨勢是明顯的體重指數的適度增長。然而,口服補液鹽這兩個重疊的CIs統計學意義,因此可以質疑。
一項研究20.發現女性正常的BMI(< 25公斤/米2)減肥期間interpregnancy間隔的風險同樣強勁SGA(優勢比1.76,95%可信區間1.35到2.28)相比,超重/肥胖的女性BMI(> 25公斤/米2)減肥(優勢比1.73,95%可信區間1.18到2.54)。
敏感性分析
敏感性分析是評估通過消除的研究有一個高水平的偏差(< 3的科克倫分析偏差)或低質量的NOS(≤4星)。消除低質量研究了有限差分的結果和效果保持不變的方向。為達到女性體重指數為< 25公斤/米2,刪除之前研究結果包括降低BMI(優勢比0.65,95%可信區間0.49到0.86,我2= 79.9%),中度增加BMI(優勢比為1.62,95%可信區間1.54到1.71,我2= 0%)和大幅增加(優勢比為2.10,95%可信區間1.93到2.29,我2= 7.7%)。靈敏度分析後,這些群體的異質性下降(見在線補充附錄4,表1)。
非均質性
一般來說,一個我2溫和的價值被認為是低25%,50%,75%高。26這個值被認為反映之間的方差的比例不是解釋為抽樣。當池人群的觀察性研究的結果和本文研究中使用的類型,是不可能控製所有可能的混雜因素,這就是為什麼一定程度的異質性可以預期。希金斯的評論,如果預定義的合格標準和數據是正確的,任何級別的異質性是可以接受的,因為作者可以適當分析異構的研究。27本文分析包括隨機分析和敏感性分析。進一步分析異質性的審查是必要的;然而,Cochrane手冊建議多元回歸不應該完成如果有不到10研究的薈萃分析。28此外,它已表示,這對應於10研究多元回歸中的每個協變量。29日因此,異質性的來源將是討論的局限性。
討論
主要發現
研究發現interpregnancy BMI減少與降低達到生育的風險(優勢比0.70,95%可信區間0.55到0.90,p < 0001),降低巨大胎兒的風險(優勢比0.50,95%可信區間0.35到0.71)和GDM(優勢比0.80,95%可信區間0.62到1.03)和SGA的風險增加(優勢比為1.31,95%可信區間1.06到1.63,p = 0.01)與參考類別的女性相比,保留指數。大幅提高interpregnancy體重指數BMI(> 3單位)與風險增加有關的地方(優勢比1.85,95%可信區間1.71到2.00,p < 0.001), GDM(優勢比為2.28,95%可信區間1.97到2.63,p < 0.001), c(優勢比為1.72,95%可信區間1.32到2.24,p < 0.001)和巨體(優勢比1.54,95%可信區間0.94到2.50)相比,參考類別(體重沒有變化)。BMI的增加與減少的風險SGA(優勢比為0.83,95%可信區間0.70到0.99,p = 0.044)。結果並沒有改變與高靈敏度分析消除低質量和研究後的偏見。我們相信這是第一個完成的係統回顧和薈萃分析的主題interpregnancy女性體重變化和不良妊娠結果從平價0到1。當結果進一步分析根據孕前BMI(< 25歲或> 25公斤/米2),一個正常的女性孕前BMI在第一次懷孕的風險較高,達到(優勢比為2.10,95%可信區間1.93到2.29)和GDM(優勢比為3.10,95%可信區間2.74到3.50)相比,女性BMI≥25公斤/米2。
解釋的主要發現
眾所周知,肥胖是最常見的危險因素對胰島素不敏感。30.一個可能的生物關係的角色是肥胖和不良圍產期結果在懷孕期間血糖和胰島素不敏感。皮德森假說,於1952年首次提出,規定高於水平的葡萄糖(胎兒的主要能量底物)胎兒通過胎盤轉移到刺激胰島素和胰島素樣生長因子的釋放在胎兒,導致達到嬰兒或macrosomic出生。31日這是支持的研究顯示,高餐後葡萄糖濃度預測大型出生體重和低血糖與生長受限有關。32
一個超重或肥胖的孕婦有50%增加-60%相比普通加權孕婦胰島素不敏感。33相關的高血糖症的嬰兒,以及增加釋放遊離脂肪酸和甘油三酯的脂肪存儲研究與出生體重增加和肥胖有關的後代。34胰島素敏感性的降低由於interpregnancy體重增加可能會導致更高水平的GDM,達到,巨大胎兒及隨後的CSs。相反,減肥及其與胰島素敏感性的增加可能因此導致數量減少的GDM和SGA出生的數量增加。這可能是提高胰島素敏感性可能導致更少的葡萄糖穿過胎盤,因此SGA的風險增加。研究研究interpregnancy連續三次以上的女性懷孕體重變化支持這一發現,體重增加的風險低的胎盤重量和SGA出生。35研究發現,並不是所有interpregnancy孕期體重增加是由於體重:0.45公斤可以歸功於體重增加的趨勢。36研究還表明,女性BMI≥25公斤/米2在懷孕前在產後體重增加更大的經驗,和體重變化12個月產後在很大程度上是受到了孕前的體重。37Interpregnancy體重由於妊娠期體重不足之後懷孕前,加上正常的體重增加的趨勢隨著時間的推移可能會有相加或協同效應,導致進一步降低胰島素敏感性。
的優勢
我們相信這是第一個完成的係統回顧和薈萃分析的主題interpregnancy女性體重變化和不良妊娠結局與單例新生兒平價0到1。本文合成的現有證據協會interpregnancy重量變化,懷孕初期定義為體重指數的差異之間的連續懷孕,在重大並發症。11隊列研究的結果表明,interpregnancy體重顯著相關,即風險增加,GDM, CS和大型出生體重嬰兒在所有女性不管初始體重指數狀態,SGA和降低風險。相反,interpregnancy減肥與降低GDM的風險密切相關,和大出生八個後代,SGA的風險增加,但沒有檢測到與CS。棱鏡聲明中概述的標準和Cochrane係統評價手冊的幹預是堅持,這中可以看到表2(見在線補充附錄4)。此外,駝鹿清單建議報告的觀察性研究分析之後。結果並沒有改變即使高方法學質量研究的敏感性分析。
研究包括綜述群組研究了一般大樣本大小,導致大量彙集了幾乎100萬婦女的樣本。使用這些研究的優勢意味著他們以人群為基礎的,與一般代表的人口。結果分類以同樣的方式在每一個研究的結果是客觀的定義分類是否結果發生,減少可能的偏差的評估結果。此外,醫療記錄顯示良好的可靠性水平的兩分和intrarater可靠性。38本文使用兩種不同的方式分析的質量研究和可能的偏倚來源NOS和Cochrane偏差分析。所有研究恒星至少有4號,和敏感性分析進行消除低質量的研究或研究具有高的偏見。所有研究優勢調整用於混雜因素如年齡、種族、interpregnancy間隔和以前第一次懷孕的不良結局。
平價和先前的糖尿病是調整的綜述,其中包括隻有初次分娩的女性(從平價0到1),沒有之前的2型糖尿病(T2DM)病人體內的曆史。多胎產較低相比,primigravid女性有不同的風險和並發症而高平價(奇偶校驗4向上)已經與產科並發症和新生兒發病率增高有關。39此外,2型糖尿病懷孕期間與死產的風險更高,圍產期死亡率和先天畸形。40扣除這些因素和考慮,所有論文包括綜述調整為多個混雜變量意味著它不太可能,結果由於混淆或係統性偏差,更可能反映真正的因果關係。此外,本文旨在減少異質性在幾個方麵:每個研究評估來確定混雜因素是適當的認可和調整的,體重變化是分層分為三個類別,以有效地結合的結果,可以比較和敏感性分析是由消除低質量研究與高水平的偏見。
限製
最初在搜索策略和普洛斯彼羅注冊其他的結果是為了要包括(早產、先兆子癇、圍產期死亡);然而,有一個缺乏相關數據和低質量研究與這些結果,因此這些結果被排除在這份報告。其他偏離協議包括人口定義擴展到所有的女人,而不是超重/肥胖婦女,增強了研究的外部效度。亞組分析是不包括在注冊我們沒有的細節分析的時候注冊和這對我們的發現除了提供進一步的細微差別。盡管試圖限製異質性如上所述,高異質性意味著它可能誤導結果結合,提供接觸的平均估計,特別是在相對較小的樣本大小的光在每個結果。結論應被謹慎和考慮主要存活率存在。混雜因素的影響無法評估通過比較未調整的口服補液鹽和優勢,未經調整的數據是不可用的也不是可能的計算基於可用的數據。使用一個隨機模型,而不是一個固定效應模型來評估異質性的薈萃分析認為中間變異研究。進一步評估異質性,如多元回歸統計分析並不是由於執行有限數量的研究對於每一個結果;然而,列出可能的來源的異質性表4。許多研究報告丟失數據和分類BMI變化不同(如單位,團體或百分比),很難將數據以一種有意義的和客觀的方法。然而,這是解決亞組分析和分層分類體重的變化。觀察性隊列研究的使用意味著很難調整了所有可能的混雜因素,導致不可避免的研究之間的異質性。發表偏倚無法評估由於少量的研究在每個主要的結果,大多數的結果有兩個和五個研究在每個類別。有人建議,< 10研究不夠為了完成一個漏鬥情節和因此是動力不足。41
BMI與生活方式密切相關,疾病和遺傳性狀與懷孕的結果。盡管研究多種混雜因素調整的,還有其他混雜因素可能影響結果沒有進行調整,包括母乳喂養,飲食、鍛煉和遺傳學。此外,肥胖的影響可能會被幾個可能的並發症未確診的困惑。母乳喂養是一個可能的混雜因素interpregnancy重量變化母乳喂養的婦女產後體重減少,這被認為是由於高熱量使用母乳喂養期間,不過這是有爭議的。42關於飲食和鍛煉的缺乏意味著風險降低懷孕的不良結果可能不是由於減肥但由於其他方麵改變了在一個更健康的生活方式。此外,interpregnancy間隔和妊娠期體重增加調整了在一些研究中,但這些不應該被低估的影響。interpregnancy間隔越短,達到的風險就越高。43間隔時間越短妊娠或妊娠期體重增加得越多,越困難可能是女性從懷孕前減肥了。所有未來的研究應該調整interpregnancy區間。妊娠期體重增加負責interpregnancy第一次懷孕後體重增加,但是是一個潛在的中介在第二次懷孕,因此質疑是否應該調整。
本文重點從平價單例新生兒0到1,所有的研究來自西方國家的高收入。這限製了generalisability低收入國家的結論。盡管本文排除了與先前的2型糖尿病的女性,應該注意的是,由於缺乏一個普遍篩查GDM,一些女性與GDM可能已經錯過了。這是難以評估和控製,由於爭議篩查GDM和缺乏高質量的以證據為基礎的數據,它一直無法確定篩選是否對不良妊娠結果有重要影響。44
未來的研究
本文強調,觀察性研究可以幫助給未來的研究方向。幫助澄清interpregnancy重量之間的關係變化和不良妊娠結局,一個精確的測量體重指數變化需要實施和子群的定義應該是一致的。由於結果率較低的問題,大量研究自由與召回有關的偏見和自我報告需要進行,堅持加強流行病學的觀察性研究報告(閃光燈)方針、國際財團健康狀況測量(ICHOM)標準。未來的研究人員還應該考慮可能的協同和正常體重的累加效應隨著時間的推移,加上產後體重不足和它如何影響妊娠結局。
大規模研究在特定類型的肥胖應該進行研究的重量變化,如果它影響的大小。國家衛生研究所提交了一份要求懷孕後體重管理做了詳盡的研究,說明妊娠體重增加過多或產後體重保留可能累積連續懷孕。45支持女性產後管理可行性研究的目標是研究女性分配給幹預(體重管理組)或對照組36周妊娠和產後隨訪12個月。這將是第一個研究觀察產後幹預在英國控製體重。46此外,減肥世界進行的一項研究在卡迪夫叫孕期健康飲食和生活方式的行為變化所帶來的好處和在英國孕期體重管理。研究存在不足,但健康飲食和生活方式幹預可以幫助婦女控製自己的體重變化在懷孕期間和產後。47懷孕和體重監測等可行性研究正在進行中,預計這些幹預措施的療效評價。48
對政策製定者和臨床醫生的影響
目前好產後指南顯示,女性的體重指數> 30公斤/米2在6 - 8周產後檢查被稱為關於減肥的建議。本文提供了一些證據表明,產後體重幹預是必要的,即使是溫和interpregnancy BMI變化會導致不良妊娠結局的風險增加母親和嬰兒。然而,減肥對SGA的風險增加的影響不應該被忘記。
醫學研究所介紹了最佳體重BMI-specific範圍在懷孕,雖然好建議,這些指導方針應該研究是否適合英國的人口。49基於本文的結果,它可以建議臨床醫生應該意識到風險的女性BMI後改變了他們的第一次懷孕。特別想再次懷孕的女性應該監督他們的第一個孩子出生後不久懷孕後試圖保持體重指數變化降到最低。重要的是,女性在一個健康的體重並不是沒有風險的。因此,監測妊娠期體重變化是重要的在預防不良結果懷孕,和interpregnancy體重變化也會影響孕產婦和胎兒的結果。
結論
這項研究是第一個係統回顧和薈萃分析來評估協會interpregnancy重量變化對五不良妊娠結局。結果表明,interpregnancy體重增加的風險GDM, CS和達到,但降低了SGA的風險,而減肥降低GDM的風險,達到提高SGA的風險。特別是,它指出,體重從正常體重比從更高更有害的體重對GDM,達到和CS。連續保持體重穩定之間的概念是很重要的,為了降低不良妊娠結局的風險。然而,需要進一步的研究來證實的證據審查。
確認
作者要感謝所有評論者對他們有用的評論。
引用
腳注
貢獻者EO-N製定的研究問題,並回顧了報告中寫道。SM的文獻檢索、提取和選擇的文章,完成了薈萃分析和寫的報告。操作係統的文獻檢索、提取和選擇的文章和寫論文。分完成了薈萃分析。DB和LP導致了論文的寫作。
資金EO-N部分是由大彩票基金資助,NIHR,湯米的慈善和聖托馬斯的慈善機構。LP部分由湯米的慈善機構。分部分由CLAHRC倫敦南部(NIHR)和湯米的慈善機構。
相互競爭的利益沒有宣布。
病人的同意不是必需的。
出處和同行評議不是委托;外部同行評議。
數據共享聲明沒有額外的數據是可用的。


